Caso Clínico #32: síndrome hepato-pulmonar
Paciente femenina de 37 años que consulta por disnea. Refiere inicio en clase funcional I desde los 15 años, progresando hace 2 años con palpitaciones y peoría de disnea a CF II y platipnea. Por evolucionar a CF IV se decide su internación para estudio. Niega fiebre, tos, expectoración, edemas de miembros.
Como antecedentes, consumo problemático de alcohol. Internación previa por síndrome ascítico-edematoso. Líquido ascítico con GASA mayor a 1,1. Serologías Hep B, Hep C y VIH negativos. FAN, ASMA; AMA y antiLKM negativos, Ferritina normal y alfa feto proteína negativa. ColangioRMN: leve hepatomegalia homogénea, permeabilidad sistema venoso portal y suprahepáticas. Se interpreta hepatopatía crónica tóxico-enólica, iniciando furosemida y espironolactona, con mejoría clínica y abandono de consumo de alcohol.
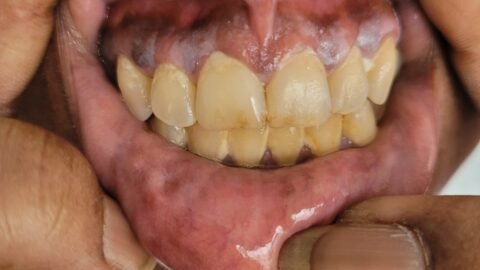
Al ingreso se constata normotensa, afebril. Oximetría de pulso al aire ambiente en decúbito de 82% y sentada de 78%. Buena mecánica ventilatoria, buena entrada de aire bilateral, murmullo vesicular conservado. Ruidos cardíacos normofonéticos, sin soplos, choque de punta 5to EIC LMC. Abdomen globoso, sin visceromegalias, timpanismo preservado. Acropaquías en manos y pies, cianosis peribucal.


Laboratorio: Hto 55%, reactantes de fase aguda negativos. Glucemia 120 mg/dl, GOT 32 UI/L – GPT 23 UI/L – FAL 194 UI/L – Bilirrubina total 1,09- directa 0,29 mg/dl – albumina 4 g/dl, TP 77%
Gases arteriales (0,21): acostada PaO2 51,9mmHg y parada 48,6 mmHg. ECG: ritmo sinusal, regular, eje +60°, sin signos de sobrecarga cavidades derechas ni izquierdas, buena progresión de R en precordiales.
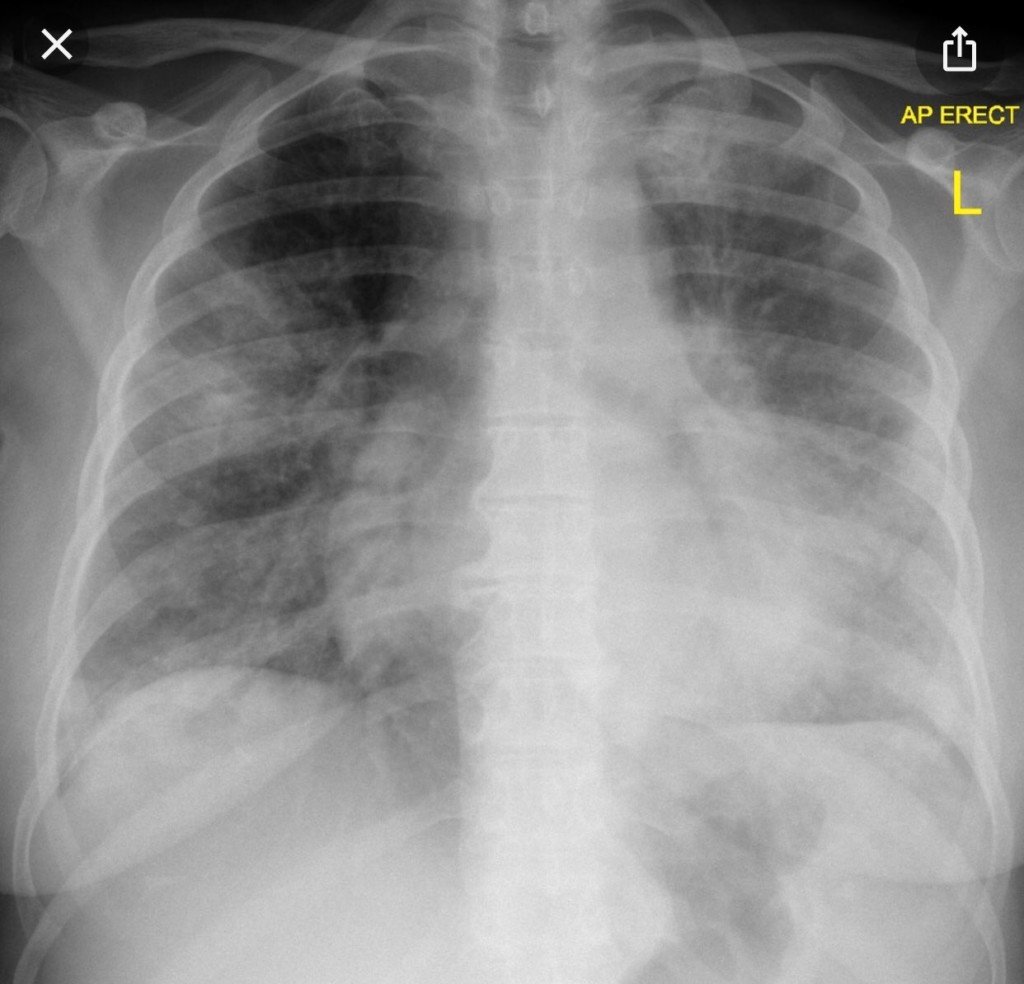
Se interpreta insuficiencia respiratoria crónica. Espirometría que sugiere restricción leve. Se solicita angioTC que constata aumento de trama vascular a nivel pulmonar, con aumento de tamaño de lóbulo caudado y lóbulo izquierdo hepático, contornos hepáticos nodulillares, esplenomegalia homogénea. Sin líquido libre abdominal.



VEDA constata várices esofágicas grado II.
Se solicita ecocardiograma que descarta comunicación intracavidades.
Ecocardiograma con burbuja que evidencia pasaje de burbujas a cavidades izquierdas luego del quinto latido cardíaco (ver video).
Se interpreta síndrome platipnea-ortodesoxia por probable síndrome hepato-pulmonar. Se indica oxigenoterapia complementaria, derivándose a centro de mayor complejidad para evaluación de trasplante hepático y punción biopsia hepática.
El síndrome de platipnea-ortodesoxia (POS) es una entidad clínica rara que se caracteriza por disnea posicional (platipnea) y desaturación arterial (ortodesoxia) mientras se está en posición vertical. Este descenso en saturación se define como una caída en la PaO2 > 4 mmHg ó SatO2 > 5% de posición supina a vertical. Ambas situaciones mejoran con el cambio de posición vertical a una posición reclinada.
La condición se informó por primera vez en 1949 en un paciente con shunt arterio-venoso intratorácico y desde entonces se ha descrito en un pequeño subconjunto de pacientes. POS requiere la coexistencia de un shunt anatómico subyacente y un componente funcional, que promueve shunt anormal en posición vertical, pudiéndose presentar en 3 escenarios clínicos diferentes: shunts intracardiacos (a través de alguna forma de defecto en el tabique interauricular), shunts arterio-venosos pulmonares (malformaciones arteriovenosas pulmonares) y alteración de ventilación / perfusión pulmonar.
POS puede ser una manifestación del síndrome hepato-pulmonar (SHP), definido como una tríada de enfermedad hepática, oxigenación inadecuada y vasodilatación pulmonar. La prevalencia de SHP en los pacientes cirróticos varía según los diversos criterios utilizados en la literatura que varían entre 4% y 32% en algunas revisiones y 25.6% entre los candidatos a trasplante de hígado. Se estima que es una enfermedad infradiagnosticada ya que las características de este síndrome pueden ser explicadas por la enfermedad hepática subyacente desestimando su búsqueda. Ellos tienen vasodilatación pulmonar y derivaciones de derecha a izquierda observadas en el ecocardiograma transtorácico pero sin defectos significativos en la oxigenación o disnea.
Dada la naturaleza sutil y posicional de los síntomas, es esencial tener un alto índice de sospecha para detectar POS en pacientes con disnea. Esto aconteció en el caso presentado, donde la sospecha clínica fue tardía, pensándose el diagnóstico durante la internación por la presencia de disnea progresiva sin causa aparente y la aparición posterior de platipnea, sumado a hipoxemia que empeoraba en posición vertical.
Una vez sospechado, el siguiente paso en el diagnóstico es determinar el mecanismo. La paciente presentaba espirometría con hallazgos sugestivos de restricción y angioTC de tórax sin signos de tromboembolismo, dejando de lado la enfermedad pulmonar obstructiva crónica y el tromboembolismo de pulmón como posibilidades diagnósticas. Dado que la etiología más frecuente de POS es de origen cardíaco, y dentro de ellos el foramen oval permeable, se realizó al paciente un ecocardiograma transtorácico, en el que no se evidenció hallazgos anormales. Siguiendo con la sospecha clínica, se realizó un ecocardiograma transtorácico contrastado con burbuja en la que se observó shunt de derecha a izquierda a partir del quinto latido. El ecocardiograma con burbuja es el método más sensible para el diagnóstico de POS en el que solución salina se agita (creando microburbujas > 10 mm de tamaño) y se infunde en una vena periférica. Este estudio puede ayudar a diferenciar a los pacientes con shunt intracardíaco de aquellos con un shunt extracardíaco. La aparición de burbujas en la aurícula izquierda en 3 ciclos cardíacos sugiere origen intracardíaco. Una opacificación de microburbujas retrasada de la aurícula izquierda (después de 3-6 ciclos cardíacos) sugiere shunt extracardíaco. Este hallazgo sumado a la presencia por angioTC de dilatación de la vasculatura pulmonar sugirió el SHP como diagnóstico probable. La sospecha inicial es la presencia de un gradiente alveolo-arterial mayor ó igual a 15mmHg, siendo un método sensible, y la realización del ecocardiograma con burbuja que constituye el método más práctico para detectar una dilatación vascular pulmonar y es considerado como el principal método de cribado y de diagnóstico.
Si bien la paciente descripta tenía hígado de contornos nodulillares y estigmas de hipertensión portal (manifestado por várices esofágicas, esplenomegalia y antecedes de ascitis con GASA mayor a 1,1), no presentaba elevación de transaminasas ni alteración bioquímica de la funcionalidad hepática. Sin emabrgo, está descripto que el SHP puede ocurrir en cualquier grado de enfermedad hepática (con o sin cirrosis). Además, no se requiere la existencia de hipertensión portal para que el SHP se manifieste. Tal como aconteció en el caso presentado, no parece existir una relación clara entre la presencia o gravedad del SHP y la gravedad de la enfermedad hepática.
El pronóstico en esta patología es malo, con tasas de mortalidad reportada a 2,5 años de 40-60% y progresión de la hipoxemia a un ritmo de 5mmHg/año. El tratamiento de primera línea recomendado es el trasplante hepático con estudios que demuestran sobrevida a los 5 años en pacientes con SHP tras el trasplante de 76% y resolución de las anormalidades del intercambio gaseoso a los 6-12 meses.
Como conclusión final, los clínicos debemos poder identificar posibles SHP y comenzar el trabajo inicial para descartar otras causas de hipoxemia. El gradiente alvéolo-arterial de O2, oximetría de pulso y gases en sangre tanto en decúbito dorsal como en las posiciones verticales es de suma importancia en la evaluación inicial. La consideración de SHP en cualquier paciente con cirrosis hepática con hipoxemia, conducirá a un diagnóstico rápido y una derivación temprana a hepatología. Suplementos de oxígeno en el hogar es un enfoque razonable para los pacientes con que responden favorablemente y esperan tratamiento definitivo con trasplante hepático.
Bibliografía:
– Abhinav Agrawal, MD and col. The multiple dimensions of Platypnea-Orthodeoxia syndrome: A review. Respiratory Medicine 129 (2017) 31e38
– Rodríguez-Roisin R, Krowka MJ: Hepatopulmonary syndrome – a liver-induced lung vascular disorder. N Engl J Med. 2008, 358:2378-2387
– Iqbal S, Smith KA, Khungar V. Hepatopulmonary Syndrome and Portopulmonary Hypertension. Implications for Liver Transplantation. Clin Chest Med. 2017 Dec;38(4):785-795
– Michael R. Klein, MD. Platypnea-Orthodeoxia Syndrome: To Shunt or Not to Shunt, That is the Question. Texas Heart Institute Journal 264. June 2016, Vol. 43, No. 3








Muy buen caso Ricky. No tenía signos clínicos ni ecocardiográficos de Hipertensión pulmonar no? Pensando en Hipertensión portopulmonar como diagnóstico diferencial de Insuficiencia respiratoria crónica en paciente con Hipertensión portal. Aunque en este caso, la platipnea/ortodesoxia + la confirmación del shunt terminan de hacer el diagnóstico.
Ari! No tenía signos clínicos ni electrocardiográficos de Hipertensión Pulmonar. Y el ecocardiograma no demostró hipertensión pulmonar. Aparte, como decís, el Eco burbuja termina haciendo el diagnóstico. La paciente se derivó a Formosa, dónde está el equipo más cercano para evaluar Trasplante Hepático en el NEA
Excelente caso! Algunos comentarios sobre la Ultrasonografía y la detección de FOP. Es aconsejable administrar la solución gaseosa a través de una vena femoral por su disposición anatómica, ademas la ventana por donde debemos valorar el tabique interauricular es la subxifoidea viendo un Apical 4 Cámaras subxifoidea. En esta ventana el haz de ultrasonido es perpendicular al tabique interauricular y es entonces que podemos hacer diagnóstico de las distintas patologías del tabique interauricular. Con todo respeto, por la presunción de una patología hepática crónica uno podría sospechar de un riñon rígido..por lo tanto, le hubiera hecho un ecocardiograma para valorar la presencia de hipertensión pulmonar y la búsqueda de signos indirectos de tromboembolismo de pulmón.