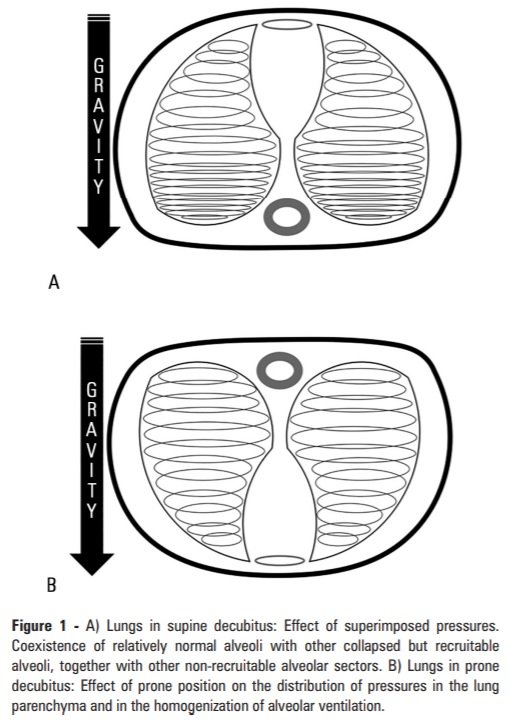
UTI-Club #20: examen físico del paciente en estado crítico
El examen físico en cuidados críticos se extiende mucho más allá del paciente. Incluye necesariamente la interfaz entre el paciente y la tecnología. Se debe prestar especial atención a los catéteres venosos, arteriales y vesicales. También las soluciones administradas, los drenajes, las herramientas de monitoreo, la vía aérea artificial, el ventilador y hasta las características de la cama y el colchón. Dado que todo este contenido no suele estar presente en los libros de tapa dura es que nos parece pertinente realizar y difundir este posteo.

Si bien el examen físico en cualquier paciente en cualquier ámbito (consultorio, guardia, internación) debería ser completo (from head to toe), en cuidados críticos suele tener algunas características particulares:
- Es complejo (múltiples variables a analizar) y dinámico (grandes cambios en poco tiempo)
- Requiere un abordaje sistemático: de la cabeza a los pies, frente y dorso
- Fundamental incluir todo lo que está alrededor del paciente: monitores, respirador, bombas de infusión, máquina de diálisis, etc.
- La evaluación debe intentar ser completa pero ágil
- Apoyarse en herramientas como checklists, reglas mnemotécnicas/acrónimos que ayudan en este propósito
ANTES DE EMPEZAR
Por favor, no olvidemos los 5 momentos de la higiene de manos. También debemos prestar atención a si el paciente está con aislamiento (contacto, respiratorio, KPC, C Diff, etc). Debemos ser estrictos/as con las medidas de aislamiento pero también actualizarlas y suspenderlas si corresponde dado que generan aumento de costos (insumos) y mayor distancia con el paciente. Además, debemos contar con la adecuada protección personal (barbijo, antiparras, guantes, camisolín, equipo de protección personal, etc). ¿Estamos trabajado en una unidad de puertas abiertas o en una unidad cerrada? ¿Hay familiares/acompañantes presentes? (¿les pedimos que aguarden afuera?) ¿Hay ruidos molestos? (TV, radio, celular, música fuerte, etc; mejor apagarlos mientras revisamos al paciente, ¿no?).
Ahora sí, ¿comenzamos?
EXAMINANDO AL PACIENTE
Primera aproximación – ¿El paciente luce agitado? ¿Está muy acostado en la cama? (mayor riesgo de aspirarse, desventaja mecánica ventilatoria) ¿Está en riesgo de caída? (atención a las barandas de la cama) ¿El monitoreo muestra alguna anormalidad urgente? ¿Suena alguna alarma? Es de buena práctica actualizar el registro de presión arterial no invasiva (PNI) al comenzar la examinación. ¿Hay un olor específico que haga llame la atención? (ej: melena).
Evaluación del estado mental – Determine nivel de conciencia (RASS) y déficit neurológico. Salude y explique, aunque el paciente esté con conciencia deprimida, que es el/la profesional de la salud y que va a examinarlo. En pacientes ventilados mecánicamente, no suele utilizarse el Score de Glasgow dado que el paciente no tiene respuesta verbal, sino que se recomienda la evaluación neurológica con el FOUR Score.
Examen de la cabeza – ¿Tiene los ojos abiertos? ¿Están demasiado edematosos y no los puede cerrar? (riesgo de ulceración de córnea) ¿Son las pupilas iguales y reaccionan a la luz? ¿El paciente tiene una sonda naso/oro-gástrica, está desplazada? ¿Recibe alimentación enteral o la sonda está a débito? (ver características) ¿Está intubado o con ventilación no invasiva (VNI)? Asegurarse que el tubo endotraqueal (TET) o la máscara de VNI no esté causando lesiones por presión. Registrar cuan progresado está el TET, qué presión tiene el balón de fijación y si fuga aire por la boca.
Examen del cuello – ¿Tiene traqueostomía o collar cervical? ¿El tamaño es adecuado? ¿El cuello crepita o está deformado? ¿Tiene ingurgitación yugular? ¿Tiene el paciente una vía central yugular o subclavia? ¿Está suturada? ¿Cuándo fue colocada? ¿Tiene signos de flogosis?
Examen del tórax – ¿Expande adecuadamente, simétricamente? ¿Tiene respiración paradojal? ¿Se palpa enfisema subcutáneo? ¿Tiene tubos de drenaje pleural? (ver sitio de entrada, características del débito, ¿oscilan y/o burbujean? Auscultar cuatro cuadrantes, ruidos cardíacos, buscar frotes. Un gran aliado de la examinación del tórax es la ultrasonografía (concepto #POCUS).
Examen de los brazos – ¿Son simétricos? (buscar signos de trombosis venosa) ¿Tiene accesos venosos periféricos? ¿Los necesita? ¿Tienen signos de flebitis? ¿Tiene un catéter arterial radial? (examine el acceso, compruebe permeabilidad, evalúe perfusión de la mano, compare con mano opuesta, busque signos de embolia) ¿Cuánto tiene de tiempo de llenado capilar?
Examen del abdomen – ¿Está distendido? ¿Tiene ruidos hidroaéreos? ¿Cuándo fue la última catarsis? ¿Signos de ascitis? ¿Hay heridas? Revisar y retirar vendajes, revisar bordes (¿afrontados?) secreción, signos de flogosis. Revisar también drenajes. ¿Hay ostomía? ¿Vital y funcionante? (ojo bordes necróticos o aumento de débito) Palpar masas, ver gestos de dolor. ¿Cicatrices de cirugías previas?

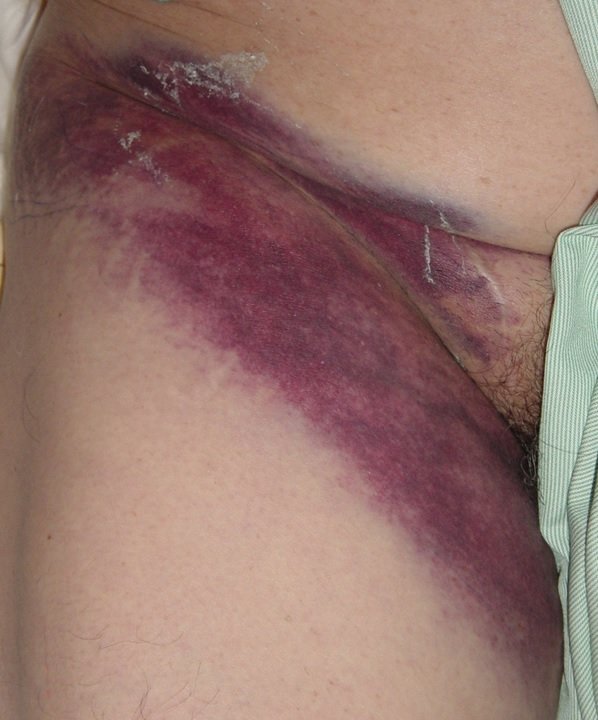
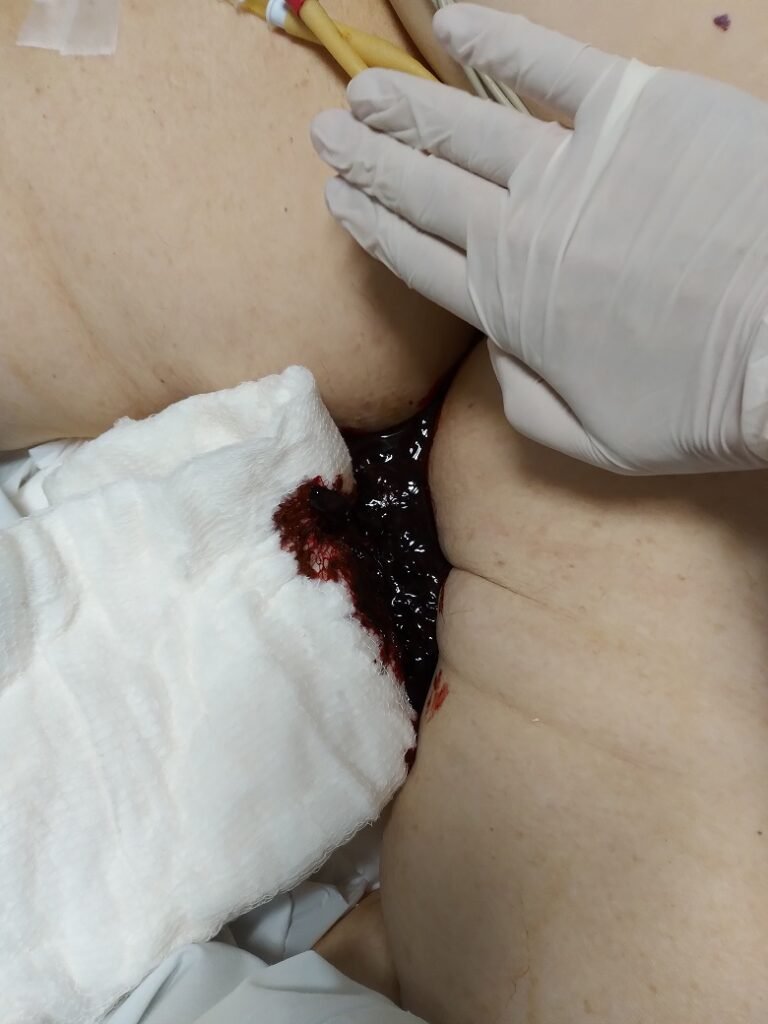
Examen de la zona inguinal – ¿Hay catéteres centrales venosas y/o arteriales? ¿Hematomas? Revise el catéter uretral, que no esté lesionando por tracción o por presión, ver secreción uretral, diuresis y características de la orina.
Examen de las piernas – ¿Son simétricas? ¿Tiene vendas o medias antitrombóticas? ¿Hay signos de trombosis venosa profunda? ¿Hay vías en venas de pies o línea arterial pedia? ¿Tiene buena perfusión periférica? Prestar especial atención la temperatura y la coloración (livideces, mottling). Evaluar también signos de embolia en dedos de los pies.
Evaluación del dorso del paciente – ¿Tiene ulceras por presión (escaras)? ¿Qué grado? ¿Lucen infectadas? Atención a la presencia de edema (el líquido suele acumularse en zonas de decúbito). ¿Ud sabe dónde guardan el dinero los intensivistas?

Debajo, pueden verse ejemplos de los 4 estadios de las úlceras por presión.

EXAMINANDO EL ENTORNO
Revisar el monitor – Los monitores multiparamétricos son uno de los elementos esenciales de las terapias intensivas. Sin embargo, los errores de monitoreo son muy comunes. Por eso, es fundamental analizar los valores numéricos y la morfología de las ondas ¿Coinciden unos con otros? ¿Los valores reflejan la condición clínica del paciente. Debemos también controlar dispositivos periféricos asociados al monitoreo tales como la altura de los transductores de presión arterial, la permeabilidad del circuito del catéter arterial, el tamaño y la posición del manguito de PNI, revisar las tendencias del electrocardiograma (ECG) y eventualmente realizar un ECG de 12 derivaciones si hubiera dudas. Fundamental también revisar el seteo de las alarmas.
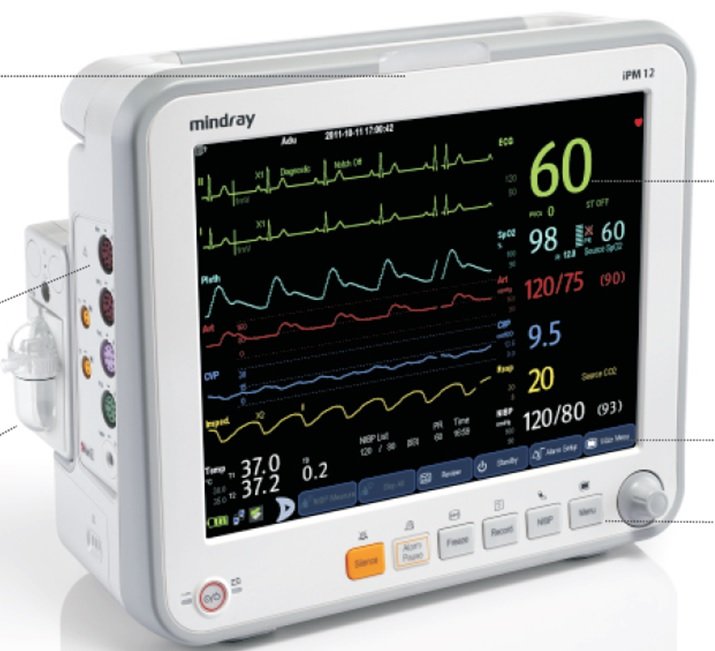
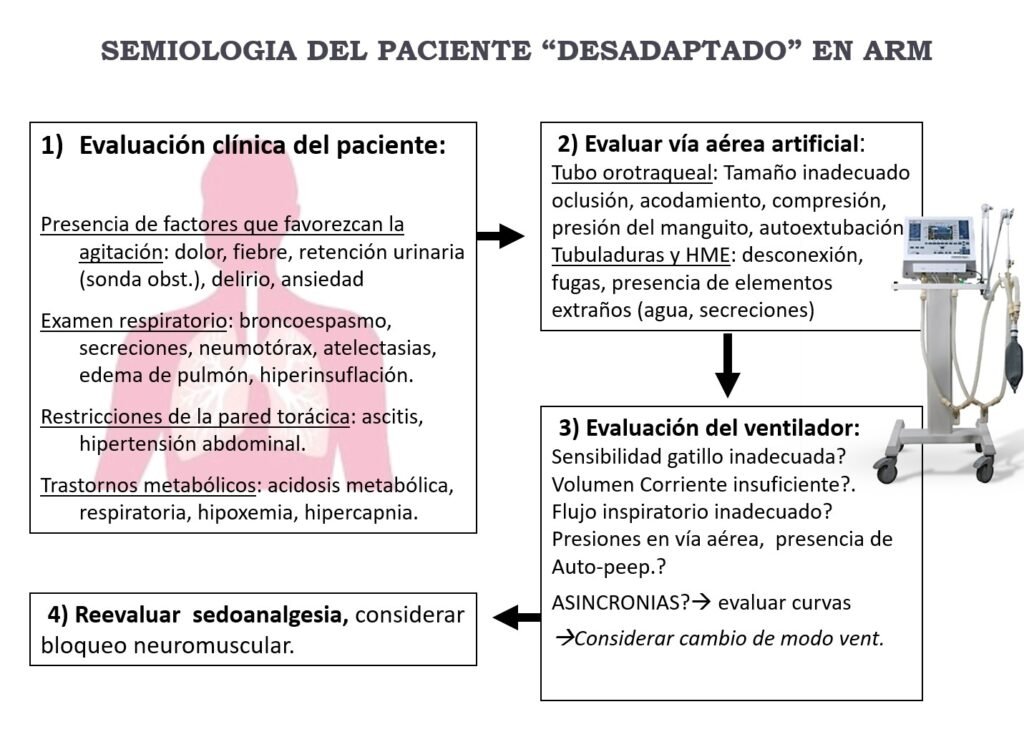
Revisar el respirador – El otro elemento fundamental de las terapias intensivas es el respirador (o ventilador mecánico). Dado que existe una innumerable cantidad de marcas y modelos, tenemos que familiarizarnos con los que contamos en nuestro lugar de trabajo. Independientemente del respirador con el que trabajemos, debemos poder responder las siguientres preguntas: ¿En qué modo ventilatorio está? ¿Cuáles son los parámetros seteados? (ej: volumen corriente) ¿Cuáles son los parámetros que hay que monitorizar? (ej: presión en la vía aérea) ¿Es adecuado el seteo al estado evolutivo del paciente? ¿Están bien programadas las alarmas? Mirar las curvas: ¿hay disincronías? ¿Se lo ve «desadaptado» al paciente? (ver esquema más abajo) ¿Está el paciente en condiciones de avanzar con la desvinculación? (weaning). No debemos olvidar que el volumen tidal entregado a los pacientes debe calcularse en relación al peso corporal ideal y no en relación al peso corporal real. Para esto, es mandatorio medir con una regla o cinta métrica la talla de los pacientes y así calcular el peso corporal ideal (o «teórico»).

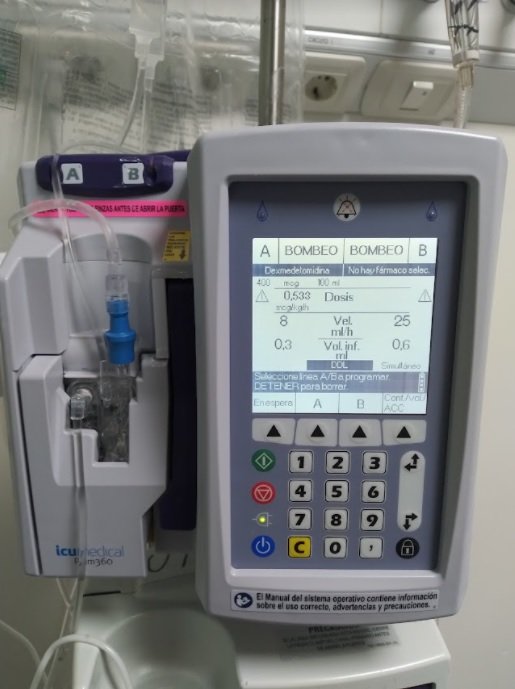
Revisar las bombas de infusión – Los pacientes críticos suelen tener muchas infusiones en simultáneo. Debemos cotejar que lo que figura en las indicaciones, si es correcto y es lo que indicamos, sea coherente con lo que está recibiendo el paciente. ¿Cómo están preparadas las soluciones? (solución salina, Ringer lactato, dextrosa) ¿La preparación es la adecuada? ¿Por donde pasan las soluciones? (vía central, vía periférica) ¿Son compatibles las infusiones o deben administrarse por un lumen único? (atención especial a la nutrición parenteral) ¿Tiene plan de hidratación parenteral (PHP)? ¿A qué goteo? ¿Necesita PHP? (recordar que los pacientes críticos suelen recibir mucho volumen durante el día mediante la infusión de medicación endovenosa como antibióticos, vasoactivos, sedoanalgesia, etc). Durante la recorrida, debemos tratar de reducir el número de bombas de infusión conectadas al paciente ya que el balance positivo acumulado es muy común en cuidados críticos. Lograr un balance de líquidos negativo es clave para la liberación del ventilación mecánica, la movilidad del paciente y la recuperación final.
BONUS TRACK: INDICACIONES MÉDICAS
La farmacoterapia es el tipo de terapia más usada en cuidados críticos pero también la más asociada a eventos adversos. Como profesionales de la salud debemos justificar y revisar cada indicación regularmente, buscar interacciones farmacológicas en cada agregado o suspensión e integrar la información discutida en la recorrida. Como siempre, lo ideal es utilizar una sistemática para no omitir nada importante. Uno de los acrónimos más utilizados para ello es el FAS3T-HUG (abrazo rápido) BID.
Mensajes para llevar a casa:
- El paciente critico es complejo y dinámico
- Hay que intentar evaluarlo en forma completa pero ágil
- La clave es adoptar una sistemática
- Hay que mirar no sólo al paciente (de adelante y de atrás) sino también todo lo que lo invade (vía aérea artificial, catéteres) y lo rodea (especialmente el monitoreo y el respirador con números y curvas respectivas)
- Revisar también a conciencia las indicaciones médicas (no olvidar interacciones farmacológicas)
- Apoyarse en herramientas como guía y elementos tecnológicos como la ecografía al pie de la cama (#POCUS)
- Nunca deshumanizar la práctica
Bibliografía sugerida:
– Illuzzi E, Gillespie M. Physical Examination in the ICU. In: Oropello JM, Pastores SM, Kvetan V. eds. Critical Care. McGraw Hill
– Metkus TS, Kim BS. Bedside Diagnosis in the Intensive Care Unit. Is Looking Overlooked? Ann Am Thorac Soc. 2015 Oct;12(10):1447-50
– Cook CJ, Smith GB. Do textbooks of clinical examination contain information regarding the assessment of critically ill patients? Resuscitation. 2004 Feb;60(2):129-36