UTI-Club #24: insuficiencia respiratoria hipercápnica
Paciente ex-tabaquista con diagnóstico de EPOC sin tratamiento en la actualidad.
Consulta por presentar progresión de disnea habitual asociada a tos con expectoración mucopurulenta.
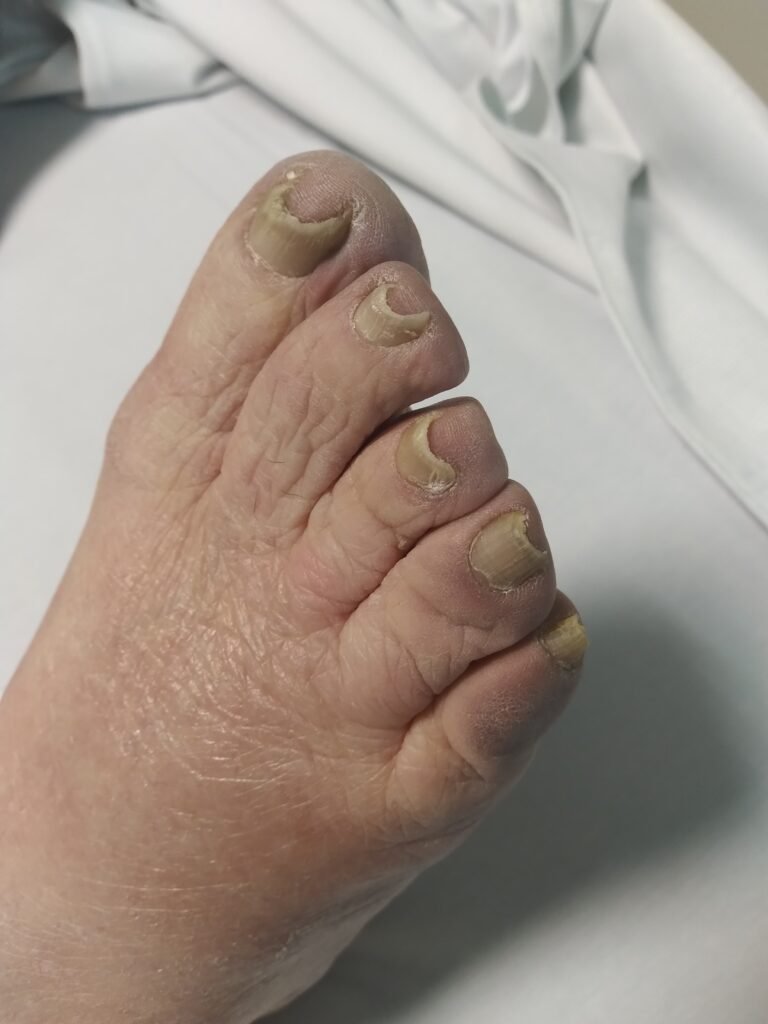
Al examen físico de ingreso se encuentra a afebril, normotensa. Presenta taquipnea con mala mecánica ventilatoria y desaturación por oxímetro de pulso. Se observan signos de cianosis labial y en las puntas de los dedos del pie (ver imágenes) así como ingurgitación yugular con colapso inspiratorio (ver video).

Se coloca máscara de oxígeno con reservorio (FIO2 cercana al 100%) con mejoría en la saturación de oxígeno aunque la paciente evoluciona con tendencia a la somnolencia. Escala de coma de Glasgow 8/15 (E2 V2 M4).
Se procede a la obtención de sangre arterial para la determinación de parámetros de laboratorio:
pH 7.13 / pCO2 124 mmHg / pO2 204 mmHg / HCO3 41 mmol/L / SaO2 99%
Ionograma 136/4,3/88 mEq/L
Lactato 1,08 mmol/L
Antes de analizar el mecanismo fisiopatológico de la hipercapnia, podemos decir que la descripción del cuadro clínico es compatible con una exacerbación de EPOC e insuficiencia respiratoria grave. Es probable que, por la presencia de ingurgitación yugular y cianosis central y periférica, la paciente presente falla ventricular derecha en contexto de hipertensión pulmonar crónica 2ria al EPOC.
El estado ácido base es compatible con acidosis respiratoria (trastorno primario = ↓pH ↑HCO3 ↑pCO2). La presencia de hipercapnia (pCO2 124 mmHg) implica la existencia de hipoventilación: en otras palabras, la ventilación alveolar (por la causa que sea), no alcanza para lograr un adecuado clearence pulmonar de CO2. La siguiente ecuación, una de las más importantes de la fisiología respiratoria, resume este último concepto: pCO2 = VCO2/VA (donde ‘VCO2’ alude a la tasa metabólica de producción de CO2 y ‘VA’ a la ventilación alveolar). Los mecanismos de hipoventilación alveolar (es decir, de insuficiencia respiratoria hipercápnica) son varios e implican una falla en la bomba ventilatoria a diferencia de la presencia de patología a nivel del parénquima pulmonar (con alteración del intercambio gaseoso) presente en la insuficiencia respiratoria hipoxémica. Estos mecanismos de hipoventilación pueden resumirse en dos principales: debilidad o fatiga de la musculatura respiratoria y alteraciones del control ventilatorio.
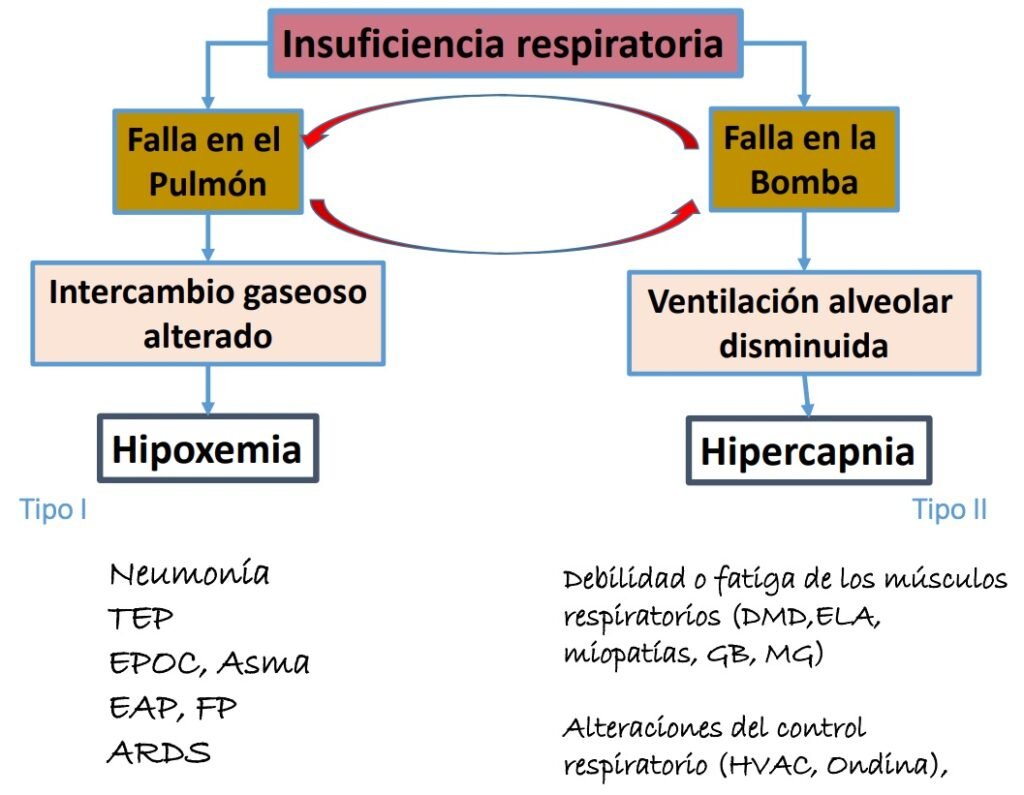
TEP: tromboembolismo pulmonar; EPOC: enfermedad pulmonar obstructiva crónica; EAP: edema agudo de pulmón; FP: fibrosis pulmonar; ARDS: acute respiratory distress syndrome; DMD: distrofia muscular de Duchenne; ELA: esclerosis lateral amiotrófica; GB: Guillain-Barré; MG: miastenia gravis; HVAC: hipoventilación alveolar central
Hay un dato clave en el análisis del medio interno que es el valor de HCO3 elevado (41 mmol/L) el cual hace suponer que la acidosis respiratoria de la paciente es crónica y no aguda. En otras palabras, podríamos afirmar que esta paciente tiene un mecanismo «compensatorio» de alcalosis metabólica por la retención crónica de CO2. Y acá nos acercamos a la respuesta a la pregunta inicial…
Los factores que conducen a la retención crónica de CO2 en pacientes con EPOC son complejos y es poco probable que puedan explicarse por un solo mecanismo. Existe evidencia que sostiene que la hipercapnia puede desarrollarse para prevenir la fatiga muscular respiratoria. Independientemente de la causa, es importante destacar que la retención de CO2 sólo ocurre en pocos pacientes con EPOC, generalmente en aquellos con grave compromiso funcional respiratorio (ej: VEF1 menor a 1 litro).
Si bien la oxigenoterapia tiene un rol bien definido en los pacientes con EPOC, en aquellos pacientes con acidosis respiratoria crónica (es decir, «retenedores» de CO2), una administración desmedida de O2 puede contribuir a empeorar aún más la hipercapnia, fundamentalmente por 3 mecanismos:
- Deterioro de la relación ventilación/perfusión (V/Q) por pérdida de la vasoconstricción hipóxica; contribuye alrededor del 50% de la hipercapnia adicional
- Efecto Haldane (pérdida de la capacidad buffer de la HbO2 que reduce la formación de compuestos carbamínicos); contribuye alrededor de un 30%
- Hipoventilación por pérdida del estímulo hipóxico sobre el drive central; contribuye aprox un. 20%
Es fundamental remarcar que el miedo al empeoramiento de la hipercapnia por la administración de O2 no debe superar al beneficio que implica evitar la hipoxia grave en estos pacientes. Por dicho motivo, desde el punto de vista práctico suele ser útil plantear diferentes objetivos de SpO2 en pacientes «no retenedores» (92-96%) vs pacientes EPOC «retenedores» (88-92%):

Cortesía Matías Accoce, Kinesiólogo Esp. Cuidados Críticos Respiratorios
Jefe de Kinesiología Sanatorio Anchorena San Martín, Buenos Aires, Argentina
En los pacientes con insuficiencia respiratoria hipercápnica, el tratamiento debe estar orientado a mejorar la falla en la bomba ventilatoria. Si bien la administración de O2 es importante para evitar la hipoxia grave (que puede conducir a la muerte), a diferencia del tratamiento para la insuficiencia respiratoria hipoxémica la oxigenoterapia no suele ser suficiente en este escenario ya que no contribuye a mejorar la función de la bomba ventilatoria e, incluso, puede ser perjudicial en situaciones puntuales como en los EPOC «retenedores» de CO2. En el caso descripto, la administración inicial de oxígeno con FIO2 cercana al 100% a través de la implementación de máscara con reservorio claramente contribuyó a generar hipercapnia adicional con la consecuente narcosis por CO2. Rápidamente, al detectarse esta situación tras el análisis del estado ácido base, se optó por iniciar de forma urgente ventilación no invasiva:
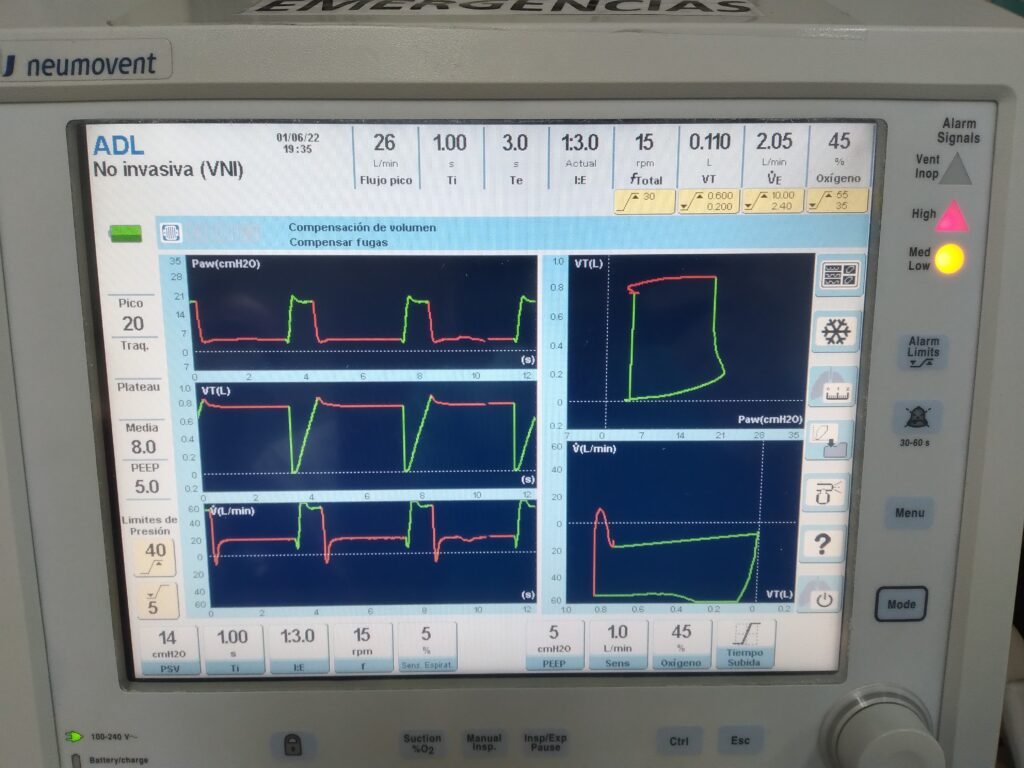
Puntos de aprendizaje:
- El mecanismo fisiopatológico de la insuficiencia respiratoria hipercápnica es la hipoventilación alveolar por falla en la bomba ventilatoria ya sea por debilidad/fatiga muscular o alteraciones en el control ventilatorio
- En este tipo de insuficiencia respiratoria (o, mejor dicho, ventilatoria), el tratamiento debe orientarse a mejorar la falla en la bomba ventilatoria, por ejemplo, con la administración de ventilación no invasiva
- En situaciones de acidosis respiratoria, la presencia de alcalosis metabólica «compensatoria» (HCO3 elevado) sugiere que se trata de un proceso crónico y no agudo
- Son pocos los pacientes con EPOC que presentar retención crónica de CO2 y son los que, en general, presentan gran deterioro funcional respiratorio (ej: VEF1 < 1 lt)
- En pacientes EPOC «retenedores» de CO2 debe ajustarse el objetivo de SpO2 a 88-92% para evitar que la administración desmedida de oxigenoterapia genere hipercapnia adicional
- Los mecanismos fisiopatológicos de hipercapnia inducida por oxígeno son principalmente el desequilibrio en la relación V/Q (por pérdida de la vasoconstricción hipóxica), el efecto Haldane y la pérdida del estímulo hipóxico a nivel del drive central ventilatorio
Bibliografía:
– De Vito E. L. Causas de Retención de CO2 en Pacientes con Neumopatía Obstructiva Crónica.
Medicina (B Aires) 53: 350-356 (1993)